 Sono sdraiato sul letto ed eseguo gli esercizi di fisioterapia che mi hanno prescritto: 12 sequenze di “ponti” con ritorno rapido, per 4 serie ripetute, con intervalli di un minuto a riposo tra le serie. Accanto a me il deambulatore che regge la bombola portatile dell’ossigeno. Indosso i cosiddetti occhialini che erogano l’ossigeno nel mio naso con portata di 3 litri al minuto, mentre dieci giorni fa dovevo eseguire gli stessi esercizi con una mascherina naso-bocca e 5÷10 litri al minuto durante l’attività fisioterapica.
Sono sdraiato sul letto ed eseguo gli esercizi di fisioterapia che mi hanno prescritto: 12 sequenze di “ponti” con ritorno rapido, per 4 serie ripetute, con intervalli di un minuto a riposo tra le serie. Accanto a me il deambulatore che regge la bombola portatile dell’ossigeno. Indosso i cosiddetti occhialini che erogano l’ossigeno nel mio naso con portata di 3 litri al minuto, mentre dieci giorni fa dovevo eseguire gli stessi esercizi con una mascherina naso-bocca e 5÷10 litri al minuto durante l’attività fisioterapica.
Ma come mai mi trovo in questa condizione? Sono stato colpito dal virus dell’inferno.
Martedì 3 marzo 2020: dopo aver partecipato ad una riunione condominiale riservata ai soli consiglieri, poche persone distanziate tra loro per ottemperare alle prime prescrizioni di sicurezza contro la diffusione dell’infezione, salgo i 20 m di scale che mi portano al mio appartamento e lo faccio con rapidità e piacere. Più volte al giorno scendo e salgo le scale a piedi (non uso gli ascensori) per mantenermi in forma; infatti ho lo studio-laboratorio nel palazzo sud del condominio ed abito nel palazzo nord.
Due anni fa ero sovrappeso (89 kg), mentre ora sono dimagrito e ho perso 15 chili. Ho ottenuto una buona forma fisica in modo graduale e senza troppi sacrifici alimentari, controllandomi nel mangiare durante i giorni feriali, ma non di domenica, quando ritualmente in famiglia consumiamo tutti insieme i più gustosi primi piatti ita liani, Il mio preferito è il nostro risotto alla Arosio che, è cucinato con cipolla, brodo di carne o pollo, vino barbera, salsiccia o salamella a piccoli pezzetti, funghi porcini con mantecatura finale di burro, parmigiano reggiano (o grana padano o pecorino) e crema di gorgonzola. Seguono i secondi di carne o pesce con contorni e infine frutta e dolci o gelato.
liani, Il mio preferito è il nostro risotto alla Arosio che, è cucinato con cipolla, brodo di carne o pollo, vino barbera, salsiccia o salamella a piccoli pezzetti, funghi porcini con mantecatura finale di burro, parmigiano reggiano (o grana padano o pecorino) e crema di gorgonzola. Seguono i secondi di carne o pesce con contorni e infine frutta e dolci o gelato.
Venerdì 13 marzo 2020: Da due giorni ho febbre alta con temperatura superiore a 39 °C, che combatto con la tachipirina. Ciò che mi preoccupa, però, è che non
riesco più a fare le scale a piedi, sono stanco e devo usare gli ascensori. L’appetito è più flebile e non acceso come prima.
Martedì 17 marzo 2020: La febbre persiste, sembra che la tachipirina non abbia effetto su di me. Telefono a mio cugino e mio medico, che mi prescrive una radiografia del torace.
Mercoledì 18 marzo 2020: Alle ore 7:30 apro il mio studio e inizio a lavorare: preparo tutti gli strumenti per collaudare e tarare 6 sistemi speciali di misura a fibra ottica (da me progettati e prodotti) che devono essere utilizzati nel settore ferroviario.
Alle ore 8:30 lascio i computer accesi, l’ufficio-laboratorio aperto, metto la mascherina, i guanti, prendo la prescrizione radiografica e, a piedi, mi reco all’ospedale San Gerardo distante solo poche centinaia di metri da casa. Mi fanno la radiografia del torace e dopo pochi minuti il medico radiologo mi invita gentilmente a recarmi nella struttura triage del pronto soccorso. Mentre esco dall’edificio per andare al triage mi chiamano sul cellulare e mi accorgo di faticare a parlare e camminare.
Al pronto soccorso, molto affollato di ammalati e personale bardato con indumenti protettivi, aspetto il mio turno. Telefono a Nadia (mia moglie) per informarla della situazione; nelle camerette attigue vedo malati con il casco dell’ossigeno sulla testa, come nei documentari di ebola o come nei film drammatici delle peggiori pandemie.
Sono preoccupato. Verso sera mi fanno il tampone e dopo qualche ora mi trasportano in un reparto di cui non ricordo il nome, perché intontito e spaventato: mi stavano sequestrando perché ero positivo al tampone del coronavirus e colto da una forte polmonite bilaterale. Rimango nel reparto tutta la giornata successiva e verso sera mi portano nel settore B, Medicina, piano decimo, camera 22.
È il reparto di cura intensiva degli infetti da Covid-19. Non ho con me alcun indumento né gli accessori per l’igiene personale necessari nelle trasferte alberghiere o ospedaliere: mi hanno ricoverato che indossavo vestiti da fine stagione invernale.
Giovedì 19 marzo 2020: Nel reparto COVID sono uno dei primi pazienti e su di me, cosciente e ancora in forze malgrado il senso di stanchezza, iniziano una terapia empirica a base di cortisone ed eparina, oltre ad antivirali e medicinali vari. Mi somministrano anche l’ossigeno per aiutarmi nella respirazione.
dal 20 marzo al 4 aprile 2020
Temo che mi impongano la terapia con il casco ad ossigeno (il cosiddetto CPAP – Continuous Positive Airway Pressure) e il mio timore diviene realtà, perché sto peggiorando: la febbre persiste e la polmonite non dà tregua, mi mancano le forze ed ho scarso appetito. Mi convincono dicendomi «O casco o morte»; ovviamente accetto il CPAP, con portata di ossigeno di 15 litri al minuto (molto alta).
Rimango sotto il casco tutto il giorno, sdraiato supino sul letto. I primi giorni me lo tolgono per la colazione, il pranzo e la cena, ma in breve tempo ricevo i nutrimenti per via endovenosa perché ho rifiutato la sonda naso gastrica (SNG). Sono costretto al CPAP entro il quale non posso portare i miei occhiali per vedere da vicino, se poi dovessi avere anche il sondino naso gastrico mi sentirei in croce: flebo nel braccio destro, ago per il sangue arterioso nel sinistro, immobilizzato e dipendente dagli altri anche per le attività naturali di pulizia e di igiene.
 Dopo i primi giorni in cui, pur essendo sotto casco, riuscivo ad utilizzare la comoda (la poltrona con il buco), ora, a causa della debolezza, devo sempre usare la padella.
Dopo i primi giorni in cui, pur essendo sotto casco, riuscivo ad utilizzare la comoda (la poltrona con il buco), ora, a causa della debolezza, devo sempre usare la padella.
Allora, imbarazzato per gli odori e il resto, chiedo scusa causando le rimostranze delle infermiere che mi dicono: «Siamo state addestrate e siamo pagate anche per aiutare i pazienti a superare il senso naturale di vergogna, pudore e imbarazzo, perciò non scusarti ma affidati a noi con serenità».
Le ringrazio e sono più sereno. Sono un paziente ridotto molto male. In quei giorni non ne avevo cognizione, ma ero in borderline per la vita, e la sottomissione alla
terapia CPAP era pesante. Subivo fasi di pronazione, ovvero di posizionamento a pancia in giù del mio corpo nel letto d’ospedale, per migliorare la ventilazione polmonare. I medici modificavano la terapia in funzione dei risultati degli esami cui mi sottoponevano: TAC, radiografie, esami del sangue ecc..
Nel casco CPAP si sente il forte rumore del flusso di ossigeno, che stordisce e ottunde la mente, si perde la cognizione del tempo e si soffre.
La membrana inferiore del casco si stringe sul collo, così da ottenere un volume superiore chiuso, e il casco gonfiato dal flusso di ossigeno tende a sollevarsi. Per fermarlo in posizione si usano due metodi: far passare due cinghie imbottite (bretelle ancorate all’anello rigido inferiore del casco) sotto le ascelle, oppure vincolare il casco mediante pesi (posti in sacchetti morbidi e adagiati sul letto di fianco alle spalle). I pesi trattengono in posizione verso il basso per gravità il CPAP.
Nel primo caso la controindicazione è che le cinghie ascellari rallentano il flusso del sangue nelle braccia, con conseguente gonfiore delle stesse, delle mani e delle dita, mentre nel secondo si accentua la sensazione di essere messi in croce sul letto, impossibilitati a muoversi. Ho sperimentato entrambi i metodi, con momenti della
giornata in cui sentivo mancanza d’aria, caldo, fame d’ossigeno e chiedevo aiuto per respirare meglio, ma il mio forte desiderio di guarire mi ha fatto accettare senza ulteriori lamenti la terapia applicata con attenzione da chi mi curava.
Il pensiero vaga per vincere la dura prova di sopravvivenza. Per aiutarmi a passare la notte e per attenuare l’ansia e la fame di ossigeno mi viene somministrata della morfina in dose blanda via endovena; non mi vengono le allucinazioni, aumenta solo il torpore. Tra un ricordo di momenti felici, tante preghiere rivolte a Maria, Gesù, il Padrenostro, il Gloria, la Preghiera per i defunti, mi addormento e sogno. Prima di essere ricoverato mi piaceva recarmi personalmente dal fruttivendolo per acquistare
mandarini israeliani, mele Envy, mele Fuji, che gustavo a pranzo e cena perché succose e gradevoli ed ora entravano come miraggi nei miei sogni, insieme alle immagini dei gelati: stracciatella, nocciola, pistacchio, cioccolato… e ai ricordi flash dei pranzi domenicali in famiglia.
V engo svegliato da mani gentili di infermiere che mi accarezzano il braccio perché periodicamente mi misurano i parametri di glicemia, pressione e pulsazione cardiaca, temperatura corporea, oppure cambiano la flebo o mi fanno prelievi di sangue arterioso o venoso. Grande professionalità di Stefano, lo specialista che mi ha inserito
engo svegliato da mani gentili di infermiere che mi accarezzano il braccio perché periodicamente mi misurano i parametri di glicemia, pressione e pulsazione cardiaca, temperatura corporea, oppure cambiano la flebo o mi fanno prelievi di sangue arterioso o venoso. Grande professionalità di Stefano, lo specialista che mi ha inserito
nel braccio destro l’ago della flebo e nel sinistro l’ago del prelievo arterioso, utilizzando un ecografo portatile per individuare vene e arterie con precisione; questi aghi cannula sono rimasti attivi e validi per tutta la mia degenza.
Dopo una settimana circa dal ricovero un medico in visita mi chiede: «Ma perché non mangia normalmente così da aiutare il suo sistema immunitario a reagire?», rispondo dicendo: «Non sono inappetente, ma stordito e debole, non voglio il sondino naso gastrico, ma se mi date da mangiare normalmente io mangio… eccome se mangio…».
Da allora colazione, pranzo e cena sono le mie attività preferite, le infermiere si stupiscono della mia voracità e qualche volta mi lasciano raddoppiare la porzione del primo piatto di risotto o pastasciutta: i primi piatti italiani mi sono sempre graditi.
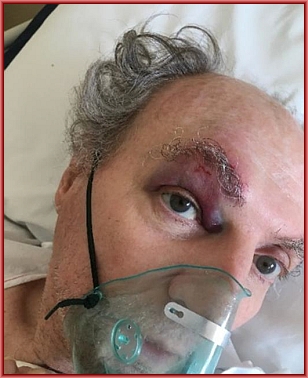
Mi fanno una radiografia toracica a letto e, dopo il referto, che indica problemi di piccole sacche d’aria in sede ascellare destra, viene sospesa la terapia con CPAP. La nuova terapia prevede l’utilizzo della maschera d’ossigeno naso-bocca. Per me è un sollievo.
La dott.ssa Fosca Quarti Trevano mi visita più volte al giorno durante i suoi turni in ospedale. Capisco che è presente nel reparto perché la sua voce è squillante e sicura con una tipica accentuazione dalla “r”. Affettuosamente (insieme alla dott.ssa Raffaella Mariani e altri medici) tiene i contatti audio-video con Davide, Barbara e Nadia, anche usando il mio iPhone, di cui solo ora comincio a capire l’uso e ad apprezzarne le caratteristiche. Non è da tutti agire con così tanta umanità ed empatia e le sono più che grato.
Domenica 5 aprile 2020: A dispetto delle prognosi negative persistenti fino a ieri (Insufficienza respiratoria grave – Non si ritiene che cure più intense possano portare benefici – Il paziente non è adatto a subire trattamenti rianimatori) inizio a recuperare.
Sarà che ho chiesto ad un amico di mettermi in contatto con Don Aldo Monga, l' ex parroco della parrocchia monzese di Santa Gemma ai Cazzaniga. Ora è a Milano nella parrocchia di Santa Francesca Romana, vicino a Porta Venezia. Nella tarda serata di ieri ricevo una telefonata sul mio iPhone: è Don Aldo. Gli spiego con commozione cosa mi sta succedendo e gli chiedo una benedizione. Metto il viva voce e, insieme al mio compagno di stanza, ascolto le toccanti e mai banali parole della preghiera che Don Aldo rivolge a Maria Santissima per benedirmi.
Ringrazio commosso e con le lacrime agli occhi; avevo infatti capito dal turbamento ben dissimulato con cui mio figlio Davide mi parlava al telefono che ero in una situazione disperata.
Dal 6 aprile al 18 aprile 2020: Vengo sottoposto a esami di tomografia computerizzata nei laboratori del San Gerardo e ad esami radiografici, eseguiti con apparecchiature portatili nel mio letto di degenza, che mostrano miglioramenti delle mie condizioni polmonari, anche se parlo con qualche fatica (non fluidamente, dispnoico all’eloquio).
Le misurazioni dei parametri fisiologici: glicemia, pressione sanguigna, analisi del sangue arterioso e venoso, flebo ecc… si susseguono con una normalità tranquillizzante nell’arco delle 24 ore.
Domenica 19 aprile 2020: Su prescrizione della fisiatra dott.ssa Anna Doronzo viene attivata su di me una terapia di mobilizzazione passiva dei quattro arti per prevenire limitazioni articolari. Conosco così i fisioterapisti Davide ed Ilaria, che si alternano per curarmi, facendomi conoscere alcuni esercizi preparatori al recupero respiratorio
e muscolare. Sono felice di iniziare la riabilitazione.
20 e 21 aprile 2020: Finalmente mi fanno i due tamponi che danno risultato negativo. Il mio corpo ha sconfitto il virus dell’inferno, che gioia! Non mi resta che annullare con molta pazienza e tenacia il tragico lascito del virus: polmoni fortemente irrigiditi con vaste aree in fibrosi. Devo attuare la fisioterapia con graduale saggezza.
 Giovedì 23 aprile 2020: Incomincio finalmente a muovermi, o almeno a provarci. Galvanizzato dalla vittoria sul virus, sono troppo sicuro di me stesso dopo l’inizio della fisioterapia. L’infermiera mi invita a mettere i piedi a terra restando seduto sul letto e lo faccio senza problemi; si volta per prendere degli oggetti sul carrello ed io mi alzo in
Giovedì 23 aprile 2020: Incomincio finalmente a muovermi, o almeno a provarci. Galvanizzato dalla vittoria sul virus, sono troppo sicuro di me stesso dopo l’inizio della fisioterapia. L’infermiera mi invita a mettere i piedi a terra restando seduto sul letto e lo faccio senza problemi; si volta per prendere degli oggetti sul carrello ed io mi alzo in
piedi per passare alla poltrona posta di fianco al letto, ma sento un forte formicolio alla coscia della gamba destra, che cede, facendomi cadere in ginocchio e ribaltare accosciato sul pavimento. Picchio la testa e sento l’infermiera che grida «È caduto! È caduto! ...»
Accorrono medici ed infermieri e mi prescrivono una TAC cranio-maxillo-facciale per trauma contusivo al volto, insieme a esami neurologici ed oculistici. Ho causato altri problemi indesiderati ai bravi medici ed infermieri del reparto! Non mi ero reso conto che l’abbondante perdita muscolare non mi permetteva di muovermi con la sicurezza di prima. La TAC esclude lesioni cerebrali e il medico specialista consiglia il controllo del “visus” e una visita oculistica.
Venerdì 24 aprile 2020: Il medico specialista in Oftalmologia non rileva danni oculari e visivi. Ho la testa dura
Lunedì 27 aprile 2020: Mi fanno la TAC del torace. Viene rilevato un miglioramento dello stato polmonare e gli specialisti consigliano di scalare gradualmente la terapia steroidea, insieme a una graduale diminuzione del flusso di ossigeno. Ne deriva una sensazione positiva: sono sulla via della guarigione!
Domenica 3 maggio 2020: Mi viene prescritta e attivata dall’ospedale l’ossigenoterapia domiciliare, insieme con la fisioterapia riabilitativa per riacquisire la capacità polmonare e la tonicità muscolare: la mia condizione clinica e fisica sta migliorando. A breve mi dimetteranno!
Martedì 5 maggio 2020: In risposta alla richiesta di una consulenza fisiatrica la dott.ssa Anna Doronzo afferma che sono un paziente molto collaborante, lucido e senza limitazioni articolari o di movimento. Ciò mi rende felice, perché penso di poter ritornare come prima (o quasi); aspetto la lettera di dimissioni.
In ospedale inizio una attività fisioterapica più intensa con il giovane fisioterapista dott. Riccardo Pizzetti. Constato che posso diminuire l’apporto di ossigeno senza affanni: il recupero della saturazione d’ossigeno durante e dopo un’attività motoria è rapido; scalo gradualmente a 3 litri di ossigeno al minuto e occasionalmente posso restare
senza occhialini per decine di minuti con valori di ossigenazione superiori a 85÷90%. In questi tempi di Coronavirus bisogna mettere in evidenza l’importanza del misurare
l’ossigenazione del sangue con un Saturimetro (pulsossimetro) e il fatto non era noto a tutti prima d’ora!
Chiedo a Riccardo se è possibile che mi aiuti anche a casa nel percorso riabilitativo: ok, mi seguirà anche a domicilio visto che con la struttura pubblica ha un rapporto di tipo libero professionale.
Sabato 9 maggio 2020: Sono commosso per le visite di saluto che medici, sia del reparto che specialisti consultati, mi hanno fatto ieri insieme a numerose infermiere/i. Sono gli esperti che mi hanno salvato la vita e, grazie alle loro cure e le prescrizioni che seguivo con tenacia stoica, oggi esco! Sono consapevole che il percorso riabilitativo sarà lungo, ma è solo questione di tempo. Grazie di cuore a tutti loro.
Lunedì 18 maggio 2020: Ho concluso oggi il diario della mia odissea e di seguito riporto nomi e cognomi dei compagni di sventura e guarigione che ho conosciuto nella mia stanza all’ospedale San Gerardo, dei medici e degli specialisti che mi hanno guarito, degli infermieri che mi hanno curato.
Nel periodo duro di cura con CPAP ho ritrovato in me quel lascito di Fede cristiana acquisito in gioventù e mai dimenticato, anche se nell’insieme della mia vita da adulto non sono un perfetto cattolico praticante, ma credente sì. In quei giorni sotto il casco ho ricordato anche gli studi di Letteratura italiana, le spiegazioni del professore di Lettere, i brani letti sull’antologia relativi ai primi tempi in cui si usava la nostra lingua ed ho così immaginato di poter affermare umilmente che, se San Francesco fosse vissuto in questi tempi di Covid-19, forse avrebbe aggiunto al suo inno Cantico delle creature la strofa seguente (qui scritta nel nostro italiano moderno):
Lodato sii, mio Signore, per gli uomini e le donne che si
dedicano con scienza e amore alla cura degli infermi.
Grande è il loro merito e lode sia loro tributata qui in terra
e lassù in cielo.
i compagni di sventura e di guarigione
 Claudio Angiulli (Monza): è maggiore di me di ben due anni, ha accudito la moglie gravemente ammalata negli ospedali di Bergamo, dove purtroppo è spirata. Ha capito allora di essersi infettato con il virus e si è fatto ricoverare al San Gerardo lo stesso giorno del mio arrivo. Ha lasciato la stanza 22 dopo soli quindici giorni di cure.
Claudio Angiulli (Monza): è maggiore di me di ben due anni, ha accudito la moglie gravemente ammalata negli ospedali di Bergamo, dove purtroppo è spirata. Ha capito allora di essersi infettato con il virus e si è fatto ricoverare al San Gerardo lo stesso giorno del mio arrivo. Ha lasciato la stanza 22 dopo soli quindici giorni di cure.
È un head-hunter, una persona attiva e sportiva – cercatore di funghi, pescatore subacqueo – e ama – da nonno affettuoso – le sue care nipotine gemelle Martina e Dora. L’ho guardato, pieno di stupore, attraverso il mio CPAP muoversi con disinvoltura nella stanza, sedersi in poltrona a mangiare – come io non potevo fare – e uscire dal reparto accompagnato dai portantini verso fine marzo.
Antonio Scalise (Monza): ex infermiere dell’ospedale San Gerardo, poi funzionario dell’ufficio d’igiene del Comune di Monza, ex pugile e calciatore amatoriale dal fisico integro. Con la sua competenza mi ha materialmente aiutato (come infermiere ausiliario) in tutti i momenti difficili che ho attraversato. Ho conosciuto via video-chiamata i suoi numerosi cari parenti e simpatici amici, sua moglie, il nipotino Alessandro e la nipotina di soli tre mesi, Lidia, che vive con suo figlio Andrea a Bruxelles. È stato ricoverato dopo aver assistito l’anziano papà, che ha potuto salutare sul letto di morte. Ha capito di essersi ammalato e, grazie alle misurazioni di ossigenazione che si è personalmente fatto, ha chiesto il ricovero, avvenuto nei primi giorni dell’infezione (in tempo per minimizzare i danni polmonari).
Federico Catacora (Calco – MB): peruviano di nascita, vive in Italia da nove anni circa, lavorando come infermiere in un ospizio per anziani sacerdoti a Merate e vive a Calco con la sua fidanzata spagnola. È rimasto nella mia stanza solo due o tre giorni dopo le dimissioni di Antonio e l’ho visto eseguire con molta diligenza e bravura (come io non riuscivo a fare) gli esercizi respiratori usando una bottiglia d’acqua con canna (PEP, ovvero Positive Expiratory Pressure). Negativo al tampone, è stato trasportato a casa da due coniugi di un’impresa (indicatami da Antonio) di Trasporti Sanitari Semplici a un costo più che equo.
Alessandro Di Martino (Monza): ha doti artistiche innate, che sono state trasmesse anche al figlio minore Mattias. Come hobby ama – anche lui! – praticare il pugilato (dilettantistico) in una palestra di Seregno che conosco, perché situata nello Stadio Ferruccio, dove mio figlio Davide ha giocato numerose volte nel Seregno Calcio da Allievo regionale e Juniores nazionale. Tutti loro sono guariti prima di me e Alessandro Di Martino, che è un grafico pubblicitario e video-maker appassionato, rende omaggio al personale dell’ospedale San Gerardo (HSG) nel video raggiungibile mediante il seguente link
quelli che mi hanno curato
Ringrazio con tutto l’affetto possibile le seguenti persone:
- dott.ssa Fosca Quarti Trevano (dirigente medico del reparto Medicina 1);
- dott.ssa Raffaella Mariani (dirigente medico del reparto Medicina 1);
- dott. Fabio Panizzuti (dirigente medico del reparto Medicina 1);
- dott.ssa Monica Failla (dirigente medico del reparto Medicina 1);
- dott.ssa Giulia Erba (dirigente medico del reparto Medicina 1);
- dott. Michele Bombelli (dirigente medico del reparto Medicina 1);
- dott. Olmo Lorenzo Parma (medico specializzando del reparto Medicina 1);
- dott. Luca Librizzi (medico specializzando del reparto Medicina 1);
- dott.ssa Mara Botti (medico specializzando, reparto Medicina 1);
- dott.ssa Chiara Buzzini (medico specializzando, reparto Medicina 1);
- dott. Stefano Isgrò (dirigente medico o primario anestesista rianimatore);
- dott.ssa Elisa Colella (dirigente medico infettivologo);
- dott.ssa Serena Calcinati (anestesista rianimatore);
- dott.ssa Annamaria Manfio (dirigente medico nutrizionista);
- dott.ssa Alessandra Moretto (dirigente medico anestesista rianimatore);
- dott.ssa Claudia Roberta Flandoli (dirigente medico anestesista rianimatore);
- prof. Giuseppe Citerio (primario neuro rianimatore anestesista);
- dott. Almerico Marruchella (dirigente medico pneumologo);
- dott. Giorgio Novelli (dirigente medico reparto Chirurgia maxillo facciale);
- dott.ssa Eralda Hysenj (dirigente medico oftalmologo);
- dott.ssa Paola Faverio (medico pneumologo);
- dott. Luca Geroli (medico pneumologo);
- dott.ssa Anna Doronzo (medico fisiatra);
- dott. Mario Perotti (dirigente medico Pronto soccorso e medicina d’urgenza);
- dott.ssa Maria Rosa Pozzi (dirigente medico Medicina interna);
- dott.ssa Maria Sosio (medico specializzando in Medicina interna);
- dott. Giovanni Carpani (medico specializzando in Medicina interna);
- dott. Andrea Grazi (medico specializzando in Medicina interna);
- dott. Davide Maggiolini (medico specializzando in Medicina interna);
- sig.ra Elisabetta Bestetti (infermiera del reparto Medicina 1);
- sig.ra Fabiola Ratti (infermiera del reparto Medicina 1)
- sig.ra Cecilia Brunetti (infermiera del reparto Medicina 1)
- sig.ra Federica Rolla (infermiera del reparto Medicina 1)
- sig.ra Melania La Chimica (infermiera del reparto Medicina 1);
- sig.ra Rosa Brambilla (infermiera del reparto Medicina 1);
- sig.ra Diana Guzzi (infermiera del reparto Medicina 1);
- sig.ra Elena Riva (infermiera del reparto Medicina 1);
- sig.ra Mara Caiella (infermiera ambulatorio);
- sig.ra Manuela Fumagalli (infermiera ginecologia);
- sig. Angelo Sabella (O.S.S. medicina interna);
- sig.ra Barbara Diana (O.S.S. del reparto Medicina 1);
- sig.ra Silvia Gonzales (O.S.S. del reparto Medicina 1);
- sig.ra Rosario Vivanco (O.S.S. del reparto Medicina 1);
- sig.ra Ilaria Minervino (fisioterapista);
- sig. Davide Alessandro Vigo (fisioterapista);
- dott. Riccardo Pizzetti (fisioterapista);
e tutti coloro che non conosco per nome e cognome.
Formidabile. Racconto lucido, documentato, scorrevole, chiaro, generoso, emozionante. Da Pulitzer!
Caro ing. Arosio, bellissima testimonianza.
Barbara me l'ha segnalata e rileggerla oggi è stato ancora più bello della prima volta.
Mi ha fatto anche ripensare al lungo ricovero che ebbi da giovane a seguito di un grave incidente e alla stessa competenza e umanità che trovai neil personale medico e paramedico che mi curò.
Grazie ancora